La federazione CIMO FESMED ha pubblicato il Dossier Sanità Allarme Rosso
 Riportiamo ll Comunicato di presentazione e uno stralcio del Dossier.
Riportiamo ll Comunicato di presentazione e uno stralcio del Dossier.
Noi medici li abbiamo visti con i nostri occhi, giorno dopo giorno, gli effetti di dieci anni di tagli alla sanità. Sempre più ospedali chiusi, sempre meno posti letto, sempre meno colleghi, sempre meno servizi e attività che il Servizio sanitario nazionale riesce a garantire ai nostri pazienti. È il risultato finale di una politica miope e scellerata che oggi, anche grazie al colpo finale inferto dal Covid-19, è visibile a tutti: Pronto soccorso al collasso, liste d’attesa infinite, carenza di personale che comporta condizioni di lavoro inaccettabili, che a loro volta spingono sempre più professionisti ad abbandonare la sanità pubblica.
La politica dell’appropriatezza, dell’austerità, del risparmio, ha fallito. E per dimostrarlo, abbiamo analizzato dieci anni di conti economici della Ragioneria dello Stato, di conti annuali del Ministero dell’Economia e Finanza, di rapporti e annuari del Ministero della Salute e di studi dell’Istat. Il risultato è il dossier “Sanità: allarme rosso – Gli effetti sul Servizio Sanitario Nazionale di dieci anni di tagli” che potete leggere qui sotto.
Uno studio meticoloso di numeri, trend, tabelle e grafici che parte dall’analisi delle strutture, dei posti letto e delle risorse umane del SSN, passa in rassegna l’offerta sanitaria degli ultimi dieci anni e analizza rapidamente i cambiamenti registrati in termini di risorse economiche.
La lettura è ahinoi deprimente, ma necessaria per comprendere le origini della crisi che stiamo vivendo. Una crisi da cui forse è ancora possibile uscire se, insieme, lottiamo per i nostri diritti e quelli dei nostri pazienti.
INTRODUZIONE
Qual è lo stato di salute degli ospedali italiani? Non buono, come ci ricordano quotidianamente inchieste, denunce appelli.
I posti letto non sono abbastanza, la carenza di personale sanitario è sotto gli occhi di tutti, le liste d’attesa sono infinite, le strutture sono spesso fatiscenti. Nel nostro Servizio sanitario nazionale ci sono certamente notevoli elementi di eccellenza e numerosi aspetti invidiati da buona parte del mondo, a iniziare dal suo essere pubblico ed universale, ma fino a quando riuscirà ad essere sostenibile?
Come siamo arrivati a questa crisi che imperversa in ogni ospedale della Penisola? E. soprattutto, il taglio dei servizi quali conseguenze ha sulla salute della popolazione? Sono queste le domande alle quali la Federazione CIMO-FESMED (aderente a CIDA e che riunisce ANPO ASCOTI, CIMO, CIMOP FESMED) intende trovare risposta in questa analisi, basata sui conti economici della Ragioneria dello Stato, sul conto annuale del Ministero dell’Economia e Finanza, sui rapporti e gli annuari del Ministero della Salute e sugli studi dell’Istat e dei principali think tank del settore.
Impossibile non iniziare lo studio dai tagli che recentemente hanno riguardato le strutture sanitarie.
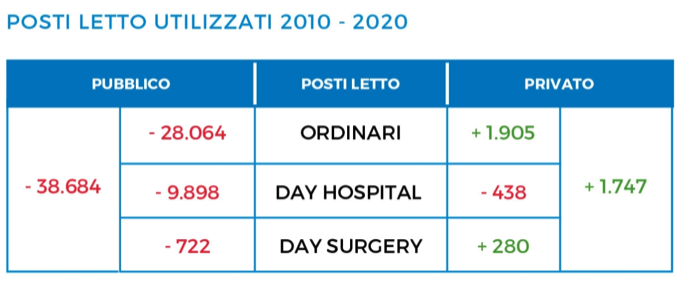
Tra il 2010 ed il 2020, in Italia hanno chiuso i battenti 11 aziende ospedaliere, 100 ospedali a gestione diretta, 113 pronto soccorso (di cui 10 pediatrici) e sono state disattivate 85 unità mobili di rianimazione. Chiusure che hanno implicato la perdita di quasi 37mila posti letto, 28mila dei quali ordinari e quasi 10mila di day hospital: ma se i posti letto nelle strutture pubbliche sono stati drasticamente tagliati (-38.684), quelli nelle strutture private sono aumentati (+1.747).
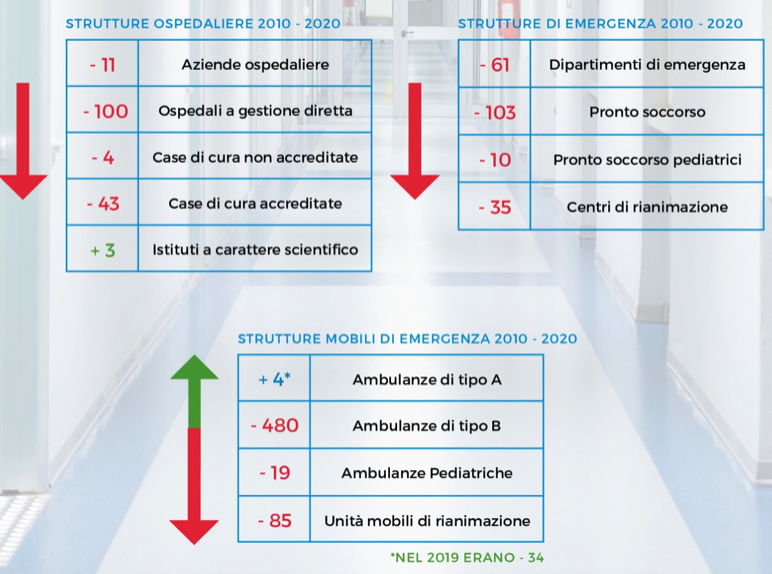
Analizzando i posti letto utilizzati per attività di ricovero suddivisi per tipologia di struttura pubblica, sono 9.143 quelli persi in 11 anni dalle aziende ospedaliere (il 23%) e 16.372 quelli tagliati negli ospedali a gestione diretta (Il 41%), mentre le uniche strutture ad aver incrementato la possibilità di ricovero sono gli Istituti a carattere scientifico, cui sono stati assegnati 848 posti letto in più.
RISORSE UMANE
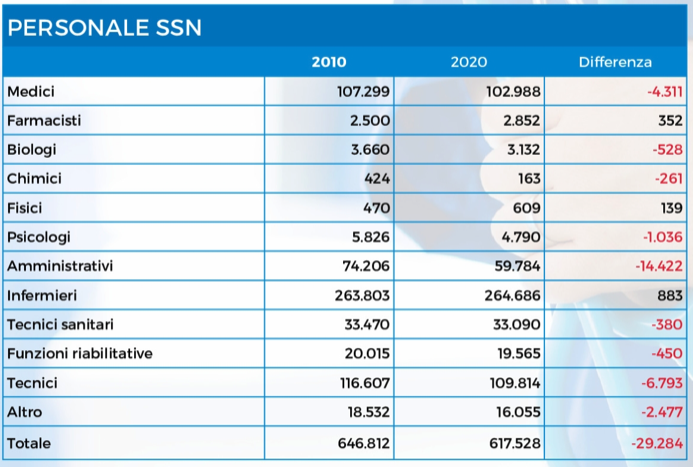
La chiusura delle strutture e la riduzione dei posti letto si riflettono necessariamente sul personale sanitario: nonostante le assunzioni per far fronte al Covid-19, tra il 2010 ed il 2020 il Servizio sanitario nazionale ha perso 29.284 professionisti, di cui 4.311 medici. in controtendenza i fisici (+29,6%), i farmacisti (+14%), e gli infermieri (+0,3%).
Se nel 2010 oltre 22,4 milioni di pazienti sono stati curati nei nostri Pronto soccorso (il 15,2% dei quali ricoverati), nel 2019 sono registrati 2 milioni di accessi in meno e nel 2020, addirittura 8,8 milioni in meno rispetto al 2010 (-39,5%). Ovviamente, in quest’ultimo caso, parliamo del primo anno di Covid, durante il quale i cittadini hanno evitato il ricorso alle strutture di emergenza, spesso ritardando diagnosi importanti o sottovalutando la gravità clinica della propria malattia, tanto che la percentuale di ricoverati da Pronto Soccorso è aumentata di 3,7 punti percentuali. Tra il 2010 ed il 2020, inoltre, nonostante il calo di accessi, il tasso di mortalità è quasi raddoppiato (+85%).
RISORSE ECONOMICHE
Ci si potrebbe aspettare, visti i dati emersi in termini di tagli alle risorse strutturali, umane e generalmente all’attività sanitaria, una correlazione piuttosto stretta con le risorse economiche, ovvero con il Fondo Sanitario Nazionale e con le risorse aggiuntive regionali derivanti dal pagamento del ticket, dalla libera professione e dai finanziamenti extra fondo.
Cosi non è, ma l’analisi dei Conti Economici elaborati nel periodo riferimento 2010-2020 mostra alcuni spunti di riflessione piuttosto interessanti. Innanzitutto, cosiddetto “valore di produzione* (le entrate) risulta incrementato dell’11% fino al 2019 e. come effetto del Covid, del 16.2% al 2020, aumentando – nei 10 anni di riferimento – di 18,548 miliardi di finanziamento del SSN.
Analogo trend per i cosiddetti “costi di produzione* (le spese) che sono aumentati del 9% fino al 2019 e del 13,7% al 2020, arrivando a 15,744 miliardi. Il differenziale tra entrate spese, nel 2020. è quindi pari a 2,804 miliardi.
Costi di Produzione
Analizzando le “uscite” si registra un aumento del 54,7% degli acquisti per beni e servizi, il 12% dei quali solo nel 2020; ma dei 7,705 miliardi di spesa aggiuntiva, 5,571 miliardi sono legati all’aumento della spesa per prodotti farmaceutici ed emoderivati (+79,1%).
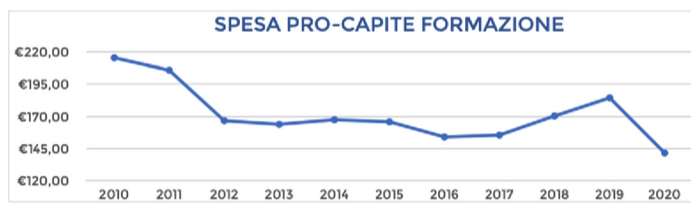
In lieve aumento la spesa per acquisti di servizi sanitari (+2,5% tra il 2010 ed il 2020); tuttavia, e interessante notare a come la voce “consulenze, collaborazioni, interinale” nel 2019 registrasse -9% rispetto al 2010 mentre nel 2020 sia schizzata a +21,5% rispetto al medesimo anno di riferimento. Al contrario, la voce “formazione”, per la quale già nel 2019 si spendeva il 19,3% in meno rispetto a 10 anni prima, nel 2020 è crollata del 36,6%.
Nel grafico in basso risulta evidente il calo della spesa pro capite per la formazione del personale sanitario: dai 215 € del 2010 ai 184 del 2019 e ai 141 del 2020.
I costi di manutenzione ordinaria e straordinaria sono incrementati del 28,9% (+518 milioni di euro), mentre risalta la voce “accantonamenti dell’esercizio”* (rinnovi contrattuali, contenziosi, assicurazioni, ecc.) che registra un aumento pari addirittura al 451,7%, corrispondente a +5,887 miliardi rispetto al 2010.
Conclusioni
Dall’analisi dei dati emerge chiaramente come, nell’ultimo decennio, il finanziamento del SSN sia cresciuto del 16,4% (+18,548 miliardi), in modo particolare dal 2018, con una impennata importante nel 2020 e nel 2021 a causa dell’emergenza Covid-19. Di contro, la spesa sanitaria è aumentata di € 15,744 miliardi (+13,76%), registrando, quindi, un saldo positivo di € 2,8 miliardi che, in parte, è favorito dalla riduzione del costo dei medici, la cui incidenza è pari al 20% dell’intero avanzo.
Tuttavia, l’esplosione dei costi legati ai beni sanitari e non ai servizi sanitari, risparmi derivanti dalla formazione e dal personale inclusi -• rinnovi contrattuali – e l’eccessivo accantonamento di esercizio delle aziende rendono evidente lo scarso impegno economico su mezzi e risorse umane, e i dati di attività sanitaria lo testimoniano, generando la crisi della sanità che e ormai sotto gli occhi di tutti.
Una crisi che riguarda ogni settore del SSN: dall’area della emergenza caratterizzata dalle chiusure delle strutture sanitarie all’assistenza ospedaliera – con i noti tagli ai posti letto che il relegano il nostro Paese ad uno dei rapporti più bassi in Europa tra posti letto e abitanti -, fino alle politiche del personale – fatte di mancato turnover, appiattimento delle carriere e medicina amministrata – e le grandi difficoltà del territorio ad erogare prestazioni adeguate, soprattutto nell’area della prevenzione.
Quindi, alla contrazione dei servizi sanitari e delle risorse umane corrisponde una ridotta offerta della sanità pubblica a 360 gradi e la cosiddetta “politica dell’appropriatezza” ha, di fatto, mascherato un importante taglio delle prestazioni sanitarie erogate dal SSN pubblico.
D’altra parte è il meccanismo stesso su cui si basa il DM 70/2015 sugli standard qualitativi, strutturali, tecnologici e quantitativi relativi all’assistenza ospedaliera che causa una dinamica involutiva di tagli e riduzioni. Adottato proprio a metà del periodo analizzato in questo studio, il DM 70/2015 fonda le proprie radici sul rapporto tra volumi di attività, esiti delle cure e numerosità delle tecnologie: più si tagliano strutture, più  si riduce l’offerta sanitaria e, quindi, più si comprimono i volumi e più si interviene per tagliare ulteriormente strutture e attività. Esattamente l’opposto del concetto secondo cui, in sanità, è l’offerta a generare la domanda.
si riduce l’offerta sanitaria e, quindi, più si comprimono i volumi e più si interviene per tagliare ulteriormente strutture e attività. Esattamente l’opposto del concetto secondo cui, in sanità, è l’offerta a generare la domanda.
Sono infatti i bisogni di salute espressi ad essere parzialmente evasi e bisogni latenti a restare sommersi, senza nessuna risposta, a partire proprio dalla prevenzione, fondamentale per anticipare la comparsa di patologie. Questo significa ritardare le cure, aumentare le cronicità, o addirittura rendere alcune patologie incurabili e più costose. Ecco perché il binomio riduzione delle strutture e riduzione del personale comporta la riduzione dei volumi e, di conseguenza, il peggioramento della salute dei cittadini.
Occorre, quindi, invertire la politica sanitaria degli ultimi anni, che ha causato milioni di ricoveri in meno, accessi ridotti in pronto soccorso, milioni di prestazioni ambulatoriali specialistiche non erogate, tempi di attesa infiniti, out of pocket in espansione (da 19 miliardi nel 2010 a circa 35 miliardi nel 2020).
Una politica sanitaria che ha il reso il Servizio sanitario nazionale sempre meno pubblico, e che ha costretto i cittadini italiani a curarsi di meno e a spendere di tasca propria sempre di più.
Il quadro che emerge da questa analisi, allora, è una sanità meno equa, meno pubblica, meno sostenibile, indotta negli anni verso un lento declino attraverso interventi finalizzati ad una riduzione progressiva delle risorse umane e strutturali, che non sono state percepite dal cittadino nell’immediato ma che, nel corso degli anni, hanno raggiunto quell’effetto moltiplicatore oggi ben evidente grazie alla pandemia.
E gli effetti sulla salute della popolazione iniziano a manifestarsi: nel 2011 il tasso di mortalità per 1000 abitanti era di 9,9 e la speranza di vita alla nascita di 82 anni; nel 2019 il tasso di mortalità è arrivato a 10,6 e la speranza di vita a 83,2 anni. Dati che nel 2020 hanno subito alterazioni notevoli a causa del Covid-19: il tasso di mortalità è schizzato a 12,5 e la speranza di vita scesa a 82,1 anni.
Intanto, la mortalità per tumori è aumentata (179.305 i decessi per tumore nel 2019, 175.040 nel 2010), così come quella per diabete mellito, malattie del sangue e disturbi immunitari, malattie del sistema nervoso, polmonite e influenza e – seppur lievemente – del sistema circolatorio.
Nel 2010, il 38,6% della popolazione aveva almeno una malattia cronica e 20,1% ne aveva almeno due. Nel 2020, entrambi i dati risultavano aumentati: i 40,9% aveva almeno una malattia cronica e il 20,8% ne aveva almeno due. Un trend di crescita destinato a proseguire nei prossimi anni, che renderà necessario un livello maggiore di assistenza sanitaria.
 In questo scenario, appare tuttavia indicativo il tasso di soddisfazione dei pazienti che sono stati ricoverati: nel 2010, il 39,1% si riteneva molto soddisfatto dell’assistenza medica e il 37,9% dell’assistenza infermieristica; nel 2019 ricoverati molto soddisfatti dell’assistenza medica erano il 40.8% dell’assistenza infermieristica il 41%; nel 2020, i dati sono arrivati rispettivamente – al 46,5% e al 45,3%.
In questo scenario, appare tuttavia indicativo il tasso di soddisfazione dei pazienti che sono stati ricoverati: nel 2010, il 39,1% si riteneva molto soddisfatto dell’assistenza medica e il 37,9% dell’assistenza infermieristica; nel 2019 ricoverati molto soddisfatti dell’assistenza medica erano il 40.8% dell’assistenza infermieristica il 41%; nel 2020, i dati sono arrivati rispettivamente – al 46,5% e al 45,3%.
Nonostante tutte le difficoltà incontrate dagli ospedali nei primi mesi di emergenza sanitaria, i cittadini hanno individuato ed evidentemente apprezzato la responsabilità e Io spirito di abnegazione che continua a contraddistinguere il lavoro del personale sanitario, anche al di là del Covid-19.
I tagli effettuati in questi anni hanno portato la sanità allo “zoccolo duro” oltre il quale non c’è ritorno, ma solo lo scardinamento del servizio pubblico. In un contesto sociale, tra l’altro, particolarmente preoccupante, con la soglia di poverta in forte crescita e le patologie croniche ed oncologiche che costituiranno la vera sfida per la salute dei cittadini, la sanità pubblica non può essere abbandonata.